干细胞治疗无精子症研究
无精子症是男性不育的重要原因之一,指精液中完全无精子,约占男性不育病例的10%-15%。传统治疗方法(如手术取精或激素治疗)对部分患者无效,因此干细胞治疗成为近年来研究的热点。干细胞具有自我更新和分化为多种细胞类型的潜能,为无精子症的治疗提供了新的可能性。本文将探讨干细胞治疗无精子症的研究现状、挑战及未来发展方向。
干细胞治疗无精子症的原理
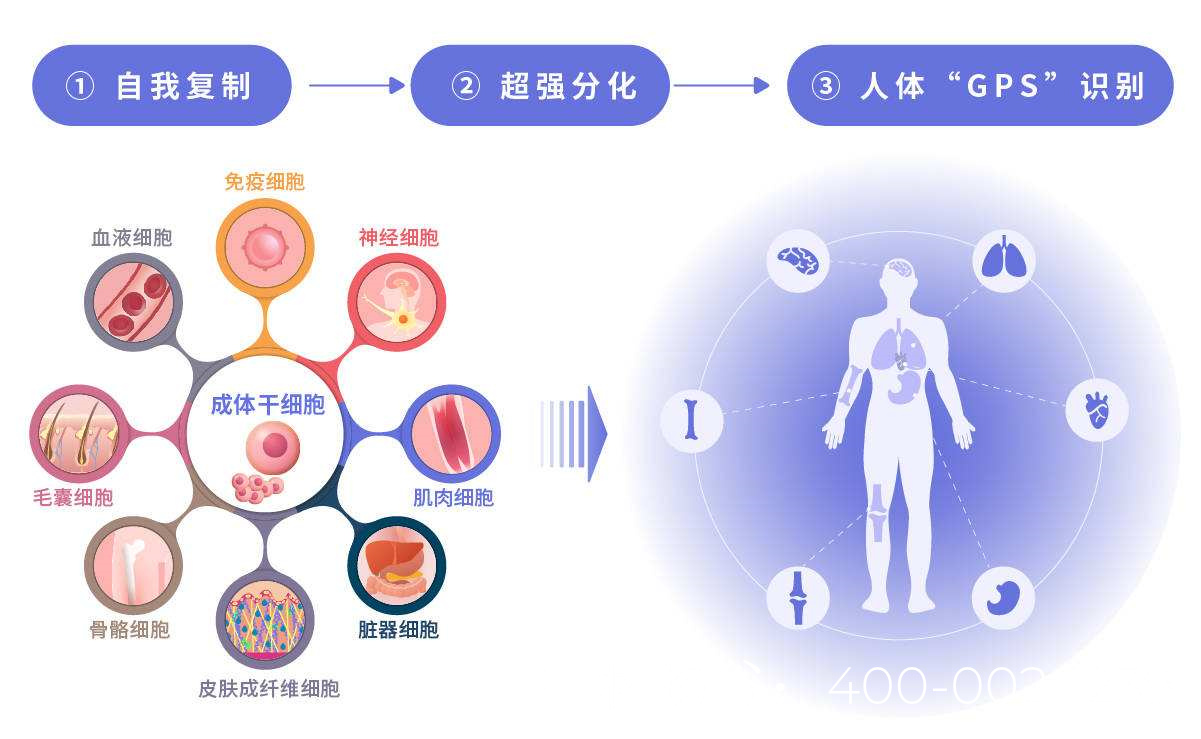
无精子症可分为梗阻性(OA)和非梗阻性(NOA)两类。NOA患者睾丸生精功能受损,干细胞治疗的主要目标是恢复或替代受损的生精干细胞(SSCs),促进精子生成。目前研究主要集中在以下几类干细胞:
胚胎干细胞(ESCs)和诱导多能干细胞(iPSCs)
ESCs和iPSCs可分化为原始生殖细胞(PGCs),进而发育为精子。研究表明,小鼠iPSCs在体外可分化为功能性精子,并成功用于辅助生殖。然而,人类iPSCs向精子的分化效率仍较低,且存在伦理和安全问题。
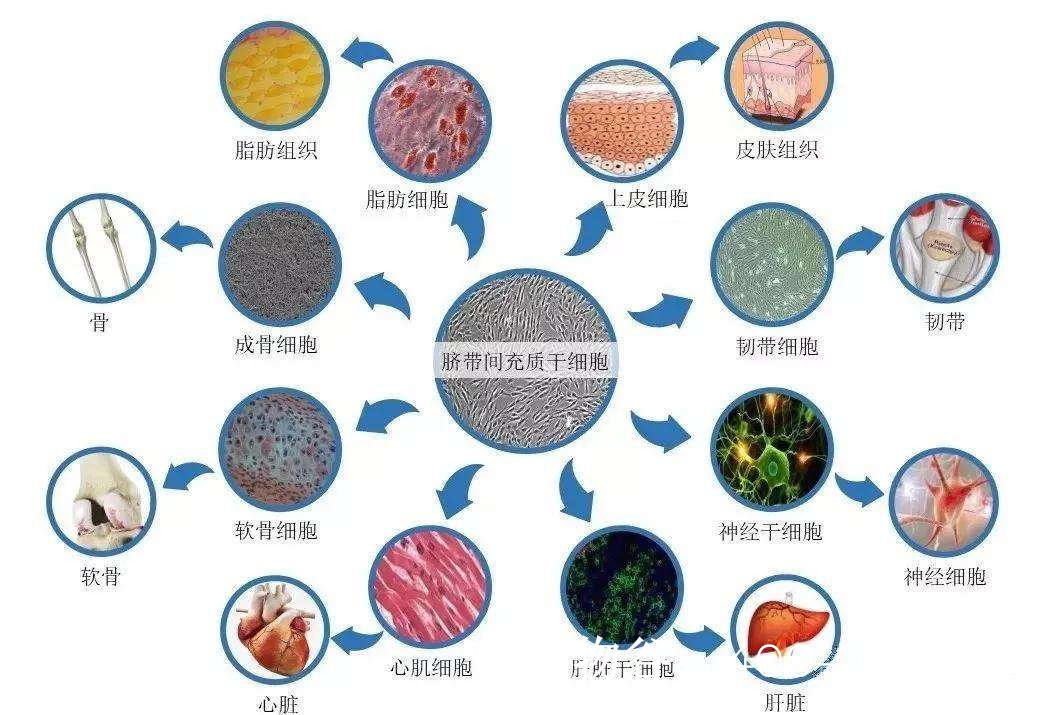
间充质干细胞(MSCs)
MSCs具有免疫调节和促进组织修复的作用。动物实验显示,MSCs移植可改善睾丸微环境,促进内源性SSCs的存活和增殖。例如,骨髓MSCs移植可部分恢复化疗损伤小鼠的生精功能。
精原干细胞(SSCs)移植
SSCs是睾丸内负责精子生成的干细胞。自体或异体SSCs移植已在动物模型中取得成功,但人类SSCs的体外扩增和移植技术仍需优化。
研究进展
动物模型研究
2011年,日本科学家成功将小鼠ESCs分化为精子,并培育出健康后代。
2016年,中国研究者利用MSCs修复辐射损伤的睾丸,部分恢复生精功能。
2020年,美国团队通过基因编辑(CRISPR)纠正NOA小鼠模型的基因缺陷,结合SSCs移植恢复生育能力。
临床前及临床试验
2019年,伊朗一项I期临床试验(NCT03993113)评估了MSCs移植治疗NOA的安全性,初步结果显示部分患者睾丸功能改善。
2022年,中国学者报道了首例SSCs体外扩增后回输的个案研究,患者精液中检测到少量精子。
结论
干细胞治疗为无精子症患者提供了新的希望,但仍需克服技术、安全和伦理障碍。随着再生医学的发展,未来可能实现从实验室研究到临床应用的突破,为男性不育治疗开辟新途径。